Actualización: directrices provisionales para los proveedores de atención médica que atienden a mujeres embarazadas con posible exposición al virus del Zika, Estados Unidos (incluidos sus territorios), julio del 2017
Semanal / 28 de julio del 2017 / 66(29);781-793
Datos del artículo
Las vistas equivalen a las vistas de páginas más las descargas de PDFVistas:
Citas:
Métricas alternativas:
Detalles de la métricaEl 24 de julio del 2017, se dio a conocer este informe en línea como un adelanto del MMWR.
Titilope Oduyebo, MD1; Kara D. Polen, MPH1; Henry T. Walke, MD1; Sarah Reagan-Steiner, MD1; Eva Lathrop, MD1; Ingrid B. Rabe, MBChB1; Wendi L. Kuhnert-Tallman, PhD1; Stacey W. Martin, MSc1; Allison T. Walker, PhD1; Christopher J. Gregory, MD1; Edwin W. Ades, PhD1; Darin S. Carroll, PhD1; Maria Rivera, MPH1; Janice Perez-Padilla, MPH1; Carolyn Gould, MD1; Jeffrey B. Nemhauser, MD1; C. Ben Beard, PhD1; Jennifer L. Harcourt, PhD1; Laura Viens, MD1; Michael Johansson, PhD1; Sascha R. Ellington, MSPH1; Emily Petersen, MD1; Laura A. Smith, MA1; Jessica Reichard, MPA1; Jorge Munoz-Jordan, PhD1; Michael J. Beach, PhD1; Dale A. Rose, PhD1; Ezra Barzilay, MD1; Michelle Noonan-Smith1; Denise J. Jamieson, MD1; Sherif R. Zaki, MD1; Lyle R. Petersen, MD1; Margaret A. Honein, PhD1; Dana Meaney-Delman, MD1 (ver las afiliaciones de los autores)
Ver la referencia bibliográfica sugeridaLos CDC han actualizado las directrices provisionales para los proveedores de atención médica de los EE. UU. que atienden a mujeres embarazadas con una posible exposición al virus del Zika en respuesta a 1) una menor prevalencia de la enfermedad por el virus del Zika en la región de las Américas de la Organización Mundial de la Salud y a 2) la evidencia que va surgiendo acerca de la detección prolongada de los anticuerpos (IgM) de inmunoglobulina M del virus del Zika. Los casos del virus del Zika fueron reportados por primera vez en las Américas durante 2015–2016; no obstante, la incidencia de la enfermedad por el virus del Zika ha disminuido desde entonces. A medida que la prevalencia de la enfermedad por el virus del Zika disminuye, mayor es la probabilidad de que los resultados de las pruebas sean falsos positivos. Además, los datos epidemiológicos y de laboratorio emergentes indican que, tal como sucede con otros flavivirus, los anticuerpos IgM del virus del Zika pueden persistir más allá de las 12 semanas después de la infección. Por consiguiente, los resultados de la prueba de IgM no siempre pueden distinguir con exactitud entre una infección que ocurrió durante el embarazo actual y una infección que ocurrió antes del embarazo actual, especialmente en el caso de las mujeres con una posible exposición a virus del Zika antes del embarazo actual. Deberían considerarse estas limitaciones cuando se asesora a mujeres embarazadas acerca de los riesgos y los beneficios de las pruebas para detectar una infección por el virus del Zika durante el embarazo. Estas directrices actualizadas destacan un modelo de toma de decisiones compartida para realizar pruebas y evaluar a mujeres embarazadas, un modelo mediante el cual los pacientes y proveedores toman decisiones en forma conjunta acerca de los planes del cuidado de la salud y pruebas según los valores y las preferencias del paciente, el criterio clínico y una evaluación equilibrada de los riesgos y resultados esperados.
Para estas recomendaciones, no ha cambiado la definición de una posible exposición al virus del Zika e incluye el hecho de viajar a un área con riesgo de transmisión del virus del Zika a través de mosquitos, o vivir en dicha área, o tener relaciones sexuales con una pareja que ha viajado a un área afectada o que vive en un área con riesgo de transmisión del virus del Zika a través de mosquitos. Estas áreas se encuentran en la página web “Información sobre el zika para viajeros” de los CDC*.
Las recomendaciones clave incluyen lo siguiente:
1) A todas las mujeres embarazadas de los Estados Unidos y de sus territorios se les debería preguntar en cada una de las consultas de atención prenatal acerca de una posible exposición al virus del Zika antes y durante el embarazo actual. Los CDC recomiendan que las mujeres embarazadas no viajen a áreas con riesgo de transmisión del virus del Zika. También se recomienda que las mujeres embarazadas cuya pareja sexual ha viajado a un área con riesgo de transmisión del virus del Zika o vive en un área afectada usen condones o se abstengan de tener relaciones sexuales durante el embarazo.
2) Las mujeres embarazadas con una posible exposición reciente al virus del Zika y síntomas† de la enfermedad por el virus del Zika deberían realizarse las pruebas para diagnosticar la causa de los síntomas. Las recomendaciones actualizadas incluyen la realización simultánea de la prueba del ácido nucleico (NAT, por sus siglas en inglés) de virus del Zika y las pruebas serológicas lo antes posible, hasta 12 semanas posteriores a la aparición de los síntomas.
3) Las mujeres embarazadas asintomáticas con una posible exposición actual al virus del Zika§ deberían tener la posibilidad de realizarse la prueba NAT del virus del Zika tres veces durante el embarazo. Ya no se recomiendan las pruebas de IgM como pruebas de rutina debido a que el IgM puede persistir durante meses después de la infección; por consiguiente, los resultados de las pruebas de IgM no pueden determinar con precisión si la infección ocurrió durante el embarazo actual. Se desconoce cuál es el momento y la frecuencia óptimos para que las mujeres embarazadas asintomáticas se realicen únicamente la prueba NAT. En el caso de las mujeres embarazadas que recibieron un diagnóstico de infección por el virus del Zika confirmado por laboratorio (ya sea mediante una prueba NAT o prueba serológica [resultados positivos/equívocos en la prueba de IgM del virus del Zika o del dengue y resultados de la prueba de neutralización por reducción en placas (PRNT) ≥10 del virus del Zika y <10 del virus del dengue]) en cualquier momento, ya sea antes o durante el actual embarazo, no se recomienda realizar pruebas del virus del Zika adicionales. A las mujeres embarazadas sin un diagnóstico previo confirmado por laboratorio del virus del Zika, se les debería ofrecer las pruebas NAT en la primera consulta de cuidado prenatal y si no se detecta el ARN del virus del Zika en los especímenes clínicos, deberían realizarse dos pruebas más durante el transcurso del embarazo coincidiendo con las consultas prenatales.
4) No se recomienda que las mujeres embarazadas asintomáticas que han tenido una ¶ posible exposición reciente al virus del Zika (p. ej., por un viaje o exposición sexual) pero sin una posible exposición actual se realicen pruebas de rutina del virus del Zika. Para la realización de pruebas, debería considerarse utilizar un modelo de toma de decisiones compartida, un modelo mediante el cual los pacientes y proveedores toman decisiones en forma conjunta acerca de los planes del cuidado de la salud y pruebas según los valores y las preferencias del paciente, el criterio clínico y una evaluación equilibrada de los riesgos y resultados esperados y recomendaciones jurisdiccionales. De acuerdo con la epidemiología de la transmisión del virus del Zika y otras consideraciones epidemiológicas (p. ej., periodicidad), las jurisdicciones pueden recomendar la realización de pruebas a mujeres embarazadas asintomáticas, ya sea por cuidado clínico o como parte de la vigilancia del virus del Zika. Con la disminución de la prevalencia de la enfermedad por el virus del Zika, ahora las recomendaciones actualizadas para las pruebas y la evaluación de mujeres embarazadas con una reciente exposición al virus del Zika sin una posible exposición actual son las mismas para todas las áreas con riesgo de transmisión del virus del Zika.
5) Las mujeres embarazadas con una posible exposición reciente al virus del Zika cuyos resultados de la ecografía prenatal concuerdan con la infección congénita por el virus del Zika deberían realizarse las pruebas del virus del Zika para poder establecer la etiología de los defectos congénitos. Deberían realizarse las pruebas NAT y de IgM.
6) El enfoque integral para la realización de pruebas de tejidos placentarios y fetales ha sido actualizado. Las pruebas de especímenes de tejido placentario y fetal pueden realizarse con fines de diagnóstico en ciertos escenarios (p. ej., mujeres sin un diagnóstico de infección por el virus del Zika confirmado por laboratorio y cuyo feto o bebé es posible que tenga defectos congénitos asociados al virus del Zika**). No obstante, no se recomienda realizar pruebas de tejido placentario para detectar la infección por el virus del Zika en mujeres embarazadas asintomáticas que han tenido una posible exposición reciente al virus del Zika pero sin una posible exposición actual y cuyos bebés nacidos vivos no tienen evidencia de posibles defectos congénitos asociados al virus del Zika.
7) Las pruebas de IgM del virus del Zika como parte del asesoramiento previo a la concepción para establecer los resultados de la prueba de IgM como nivel de referencia para mujeres no embarazadas con una posible exposición actual al virus del Zika no están garantizadas ya que las pruebas de IgM del virus del Zika ya no se recomiendan como pruebas de rutina para mujeres embarazadas asintomáticas con una posible exposición actual al virus del Zika.
Los CDC continúan evaluando toda la evidencia disponible y actualizarán las recomendaciones en la medida que haya más información disponible.
Infección por el virus del Zika
El virus del Zika es un flavivirus transmitido por mosquitos que está estrechamente relacionado a los virus del dengue, del Nilo Occidental, de la encefalitis japonesa y de la fiebre amarilla (1). Durante el 2015–2016, el virus del Zika se propagó rápidamente y causó brotes en las Américas; 47 países y territorios de las Américas reportaron brotes del virus del Zika. No obstante, desde principios del 2017 ha disminuido la incidencia reportada de la enfermedad por el virus del Zika en la región (2).
La Organización Mundial de la Salud utiliza un esquema de clasificación de países que describe la epidemiología de la transmisión del virus del Zika para colaborar con la evaluación de riesgos geográficos. Algunas áreas (p. ej., Samoa Americana) han sido reclasificadas para indicar que ha sido interrumpida la transmisión por el virus del Zika (3,4), lo que refleja las tendencias de disminución en la prevalencia de la enfermedad por el virus del Zika. Hasta el 23 de julio del 2017, 95 países y territorios han sido designados por los CDC como áreas con posible riesgo de transmisión por el virus del Zika.
Pese a que está mejorando el conocimiento de las consecuencias de la infección por el virus del Zika, el hecho de diagnosticar con precisión la infección por el virus del Zika sigue presentando retos. En primer lugar, el virus del Zika está presente en los líquidos corporales de manera transitoria, lo que dificulta la confirmación de la presencia del virus. En segundo lugar, las pruebas serológicas, según la respuesta inmunitaria, no siempre pueden determinar en forma confiable cuándo ocurrió la infección. Por último, las pruebas serológicas son propensas a arrojar resultados falsos positivos y generar una reactividad cruzada con otros flavivirus (5). Con una menor prevalencia de la enfermedad por el virus del Zika (2), la probabilidad de resultados falsos positivos aumenta (6). La epidemiología cambiante limita aún más la capacidad de diagnóstico de las actuales pruebas del virus del Zika que se encuentran disponibles. En este contexto, los CDC han actualizado las directrices provisionales para proveedores de atención médica que atienden a mujeres embarazadas con una posible exposición al virus del Zika para brindar información reciente y destacar las limitaciones actuales que afectan las pruebas.
Persistencia de la respuesta inmunitaria y el ácido nucleico de virus del Zika
Los datos de los brotes ocurridos antes del 2015 indican que se detectó el ARN del virus del Zika en suero hasta 7 días posteriores a la aparición de los síntomas (1,7). Sin embargo, en ciertas personas, el ARN del virus del Zika puede detectarse en líquidos corporales mucho tiempo después de lo que se ha registrado anteriormente. El Estudio sobre la Persistencia del Virus del Zika (ZiPer) en personas con la enfermedad por el virus del Zika confirmada por la prueba NAT recientemente reportó que se ha detectado el ARN viral en suero 8–15 días posteriores a la aparición de los síntomas en el 36% (10 de 28) de los participantes, 16–30 días posteriores a la aparición de los síntomas en el 21% (27 de 129), y >;60 días posteriores a la aparición de los síntomas en el 4% (tres de 79) (;8;). También se reportó la detección prolongada del ARN del virus del Zika en suero de mujeres embarazadas; a tres de las cinco mujeres embarazadas incluidas en el estudio ZiPer se les ha detectado el ARN 46 días después de la aparición de los síntomas y a una se le detectó 80 días posteriores a la aparición de los síntomas. Estos hallazgos concuerdan con otra pequeña serie de casos (<20 mujeres embarazadas en total) en los que se ha detectado el ARN del virus del Zika por más tiempo de lo que se había reportado en informes anteriores, hasta 107 días después de la aparición de los síntomas y 53 días posteriores a la última exposición (9–15).
Los anticuerpos IgM del virus del Zika suelen detectarse dentro de las primeras 2 semanas después de la aparición de los síntomas (1,8,16). Los datos publicados sobre la duración de la detección de anticuerpos IgM tras una infección por el virus del Zika son limitados. En el estudio actual ZiPer, los anticuerpos IgM fueron detectados en el 34% (17 de 50) de los participantes 0–7 días posteriores a la aparición de los síntomas, el 100% (28 de 28) a los 8–15 días posteriores a la aparición de los síntomas y el 87% (52 de 60) >;60 días posteriores a la aparición de los síntomas (;8;). Además, en concordancia con lo que se conoce acerca de otros flavivirus (17), los datos preliminares no publicados de este estudio indican un promedio de 4 meses (122 días, [rango = 8–210 días]) para obtener el primer resultado negativo de IgM del virus del Zika (18). Por consiguiente, la detección de anticuerpos IgM probablemente no indique una infección que ocurrió durante el embarazo actual. La incapacidad para determinar el momento de la infección a través de las pruebas de IgM es el principal reto para las mujeres embarazadas y sus proveedores de atención médica, dificultando el asesoramiento de mujeres embarazadas acerca del riesgo de infección congénita por el virus del Zika por parte de los proveedores de atención médica.
Los anticuerpos neutralizantes se desarrollan poco después de los anticuerpos IgM y suelen persistir por varios años (19). Según la experiencia con otros flavivirus, es probable que una infección previa por el virus del Zika confiera inmunidad prolongada, hasta de por vida (20). En el caso de las mujeres embarazadas que recibieron un diagnóstico de infección por el virus del Zika ;;confirmado; ;por laboratorio;; ya sea mediante una prueba NAT o prueba serológica (resultados positivos/equívocos en la prueba de IgM del virus del Zika o del dengue y resultados de la prueba PRNT ≥10 del virus del Zika y Tabla 1), las decisiones acerca de realizar pruebas durante un embarazo posterior se deberían tomar utilizando un modelo de toma de decisiones compartida entre paciente y proveedor. Si se decide realizar pruebas, solo se recomiendan las pruebas NAT, porque es probable que la prueba de anticuerpo IgM no pueda determinar el momento de la infección en mujeres embarazadas que hayan estado expuestas al virus del Zika antes del embarazo actual.
Pruebas de diagnóstico del virus del Zika
Las pruebas de diagnóstico para detectar la infección por el virus del Zika pueden hacerse usando los métodos de prueba molecular y serológica; varias pruebas serológicas y NAT recibieron la Autorización de uso de emergencia de la Administración de Alimentos y Medicamentos (EUA y FDA, por sus siglas en inglés respectivamente) para usar especímenes clínicos que no son tejidos.††,§§ La prueba NAT del virus del Zika es utilizada para identificar el ARN viral en especímenes clínicos o patológicos y para la mayoría de las personas con presunta enfermedad por el virus del Zika, un resultado positivo de la prueba NAT confirma la presencia de una infección por el virus del Zika grave. No obstante, a pesar de la especificidad alta de la prueba NAT, pueden darse resultados falsos positivos (1,8,16). Además, debido a que el ARN del virus del Zika desaparece de la sangre y de otros tejidos y líquidos corporales, un resultado negativo de la prueba NAT no excluye una infección aguda por el virus del Zika.
Pueden utilizarse varias pruebas para detectar anticuerpos IgM del virus del Zika en suero o líquido cefalorraquídeo. La interpretación de los resultados de las pruebas de IgM puede dificultarse debido a los resultados falso positivos y reactividad cruzada con otros flavivirus, especialmente en personas que hayan estado infectadas anteriormente o que estén vacunadas contra un flavivirus relacionado (5,21). Además, el resultado negativo de la prueba de IgM no descarta una infección por el virus del Zika si la prueba de IgM es realizada antes del desarrollo de anticuerpos IgM o después de que los anticuerpos hayan disminuido.
La prueba PRNT mide los valores de los anticuerpos neutralizantes específicos del virus y debería realizarse para detectar los virus del Zika y del dengue en caso de resultados negativos en la prueba NAT, especímenes de IgM no negativos (p. ej, positivo, equívoco, presunto positivo o posible;¶¶;) (;21;). En las infecciones primarias por flavivirus (p. ej., la primera infección por flavivirus de una persona), se puede realizar la prueba PRNT para identificar el virus causante de la infección (21). La prueba PRNT también puede ayudar a identificar resultados falsos positivos de la prueba IgM. No obstante, la PRNT podría no distinguir los anticuerpos contra el virus del Zika de los anticuerpos de reactividad cruzada en todas las personas que ya tuvieron una infección por un flavivirus relacionado o se vacunaron contra ellos (p. ej., infección secundaria por flavivirus) (22,23). Además, si las áreas con riesgo de transmisión del virus del Zika experimentan niveles más altos de transmisión del virus del dengue, la dificultad para diferenciar entre anticuerpos del virus del dengue y el virus del Zika con reactividad cruzada complicará aún más la interpretación de los resultados de las pruebas y el diagnóstico de infección por el virus del Zika. Esto es especialmente preocupante en este momento, ya que las tendencias epidemiológicas sugieren una menor probabilidad de transmisión del virus del Zika en América, en comparación con el 2016 (2,24).
Se están llevando a cabo esfuerzos para desarrollar y validar pruebas serológicas del virus del Zika con una especificidad mejorada para la infección por el virus del Zika y la capacidad para distinguir una infección reciente de una infección anterior. Los CDC actualmente están trabajando con varios fabricantes para validar pruebas en desarrollo y actualizarán las recomendaciones para las pruebas a medida que se disponga de nueva información.
Directrices provisionales actualizadas para hacer pruebas de laboratorio a mujeres embarazadas con exposición a áreas con riesgo de transmisión del virus del Zika
Como muchas áreas en América ingresan a una temporada de mosquitos subsiguiente (p. ej., segunda o tercera) después de la introducción del virus del Zika, las pruebas se tornan más complejas. Debido a la situación cambiante y a las incertidumbres, los algoritmos de prueba actualizados para mujeres embarazadas sintomáticas y asintomáticas (figura 1) (figura 2) hacen hincapié en un modelo de toma de decisiones compartida entre paciente y proveedor. El asesoramiento es recomendado antes y después de las pruebas y los resultados de las pruebas del virus del Zika deberían interpretarse en el contexto de varias limitaciones (Cuadro). Para abordar los nuevos datos y los datos emergentes, también se actualizaron las interpretaciones de laboratorio de las pruebas del virus del Zika (Tabla 1).
Los proveedores de atención médica deberían seguir preguntándoles a las mujeres embarazadas en cada consulta prenatal acerca de una posible exposición al virus del Zika (p. ej., viajar a un área con riesgo de transmisión del virus del Zika a través de mosquitos, o vivir en dicha área, o tener relaciones sexuales con una pareja que ha viajado a un área afectada o que vive en un área con riesgo de transmisión del virus del Zika a través de mosquitos), especialmente antes y durante el embarazo actual. Los proveedores de atención médica deberían preguntarles acerca de la presencia de los síntomas de la enfermedad por el virus del Zika (p. ej., fiebre, sarpullido, artralgia y conjuntivitis) y el lugar, la duración y el tipo de viaje para evaluar el potencial de una mujer para la exposición al virus del Zika. Los datos de otras enfermedades transmitidas por mosquitos indican que la intensidad de la transmisión, la duración del viaje y el tipo de viaje influyen en la probabilidad de infección (25,26); estos factores también podrían afectar la probabilidad de contraer el virus del Zika. El hecho de saber que una mujer embarazada ha tenido una posible exposición al virus del Zika ;antes; y ;durante; el embarazo es información contextual decisiva que debería ser utilizada para personalizar el asesoramiento previo y posterior a las pruebas y la interpretación de los resultados de las pruebas (cuadro). Probablemente sea difícil interpretar los resultados de las pruebas de IgM del virus del Zika de mujeres embarazadas que han estado expuestas a cualquier área con riesgo de transmisión del virus del Zika antes del embarazo actual y esta dificultad pone de relieve la importancia de un modelo de toma de decisiones compartida entre paciente y proveedor.
Mujeres embarazadas con una posible exposición reciente al virus del Zika y síntomas de la enfermedad por el virus del Zika. Aún se sigue recomendando la realización de pruebas para detectar la infección por el virus del Zika a las mujeres embarazadas con síntomas de la enfermedad por el virus del Zika y con una posible exposición al zika con el objetivo principal de establecer un diagnóstico que explique la razón de sus síntomas o descartar una infección por el virus del Zika para que se pueda considerar un diagnóstico alternativo. Los resultados de pruebas negativos deberían conducir a la evaluación de otras causas tales como la infección por el virus del dengue o chikunguña, según los síntomas y la epidemiología de los virus en circulación.
Se recomienda a las mujeres embarazadas que se realicen simultáneamente las pruebas NAT (suero y orina) y pruebas serológicas (suero) tan pronto como sea posible, hasta 12 semanas después de la aparición de los síntomas (Figura 1). Los informes de detección prolongada del ARN del virus del Zika en mujeres embarazadas sintomáticas respaldan los períodos más extensos para el desempeño de la prueba de diagnóstico molecular (;8;–;11;,;13;–;15;). No obstante, se desconoce la proporción de mujeres embarazadas con este resultado. El hecho de extender el período para las pruebas NAT hasta 12 semanas después de la aparición de los síntomas ofrece un período más prolongado para hacer un diagnóstico de infección por el virus del Zika confirmado por la prueba NAT en algunas mujeres embarazadas. Sin embargo, debido al potencial de resultados falsos positivos de las pruebas NAT (6,27),*** las recomendaciones actualizadas incluyen pruebas NAT de suero y orina simultáneamente con pruebas de anticuerpos IgM del virus del Zika para confirmar el diagnóstico de la infección aguda por el virus del Zika con más de una prueba (Tabla 1).
En el caso de las mujeres que solicitan atención médica >;12 semanas después de la aparición de los síntomas, deberían considerar realizarse las pruebas de IgM del virus del Zika; no obstante, un resultado negativo no descarta una infección durante el embarazo ya que los niveles de IgM disminuyen con el paso del tiempo. Un resultado positivo debería interpretarse dentro del contexto de las limitaciones conocidas de las pruebas serológicas.
Mujeres embarazadas asintomáticas con una posible exposición actual al virus del Zika. Para las mujeres embarazadas asintomáticas con una exposición actual al virus del Zika, las pruebas para la infección por el virus del Zika deberían realizarse como parte de una atención obstétrica de rutina ya que se podría detectar una infección aguda durante el embarazo (Figura 2). Las directrices previas recomendaban la realización de las pruebas de IgM con las pruebas NAT Reflex una vez durante el primer y segundo trimestre de embarazo a las mujeres con una posible exposición actual al virus del Zika28). Ya no se recomiendan las pruebas de IgM como pruebas de rutina debido a las limitaciones de estas pruebas y la dificultad para interpretar los resultados.
Se desconoce cuáles son el momento y la frecuencia óptimos para que las mujeres embarazadas asintomáticas se realicen únicamente la prueba NAT; el momento para que las mujeres embarazadas asintomáticas puedan realizarse las pruebas NAT debería estar determinado por las tendencias jurisdiccionales en la transmisión del virus del Zika, la duración de la posible exposición actual durante el embarazo y los datos sobre la duración de la detección del ARN del virus del Zika en los líquidos corporales. En el caso de las mujeres embarazadas que recibieron un diagnóstico de infección por el virus del Zika ;;confirmado; ;por laboratorio;; ya sea ;antes; o ;durante; el embarazo actual, no se recomienda realizar pruebas del virus del Zika adicionales. A las mujeres embarazadas sin un diagnóstico previo confirmado por laboratorio del virus del Zika, se les debería ofrecer las pruebas NAT en la primera consulta de cuidado prenatal y si no se detecta el ARN del virus del Zika en los especímenes clínicos, deberían realizarse dos pruebas más durante el transcurso del embarazo coincidiendo con las consultas prenatales. Las proporciones de fetos y bebés con defectos congénitos asociados al virus del Zika es mayor entre mujeres con infecciones por el virus del Zika durante el primer trimestre y principios del segundo (29); por lo tanto, se debería considerar realizarse las pruebas NAT durante el primer y segundo trimestre para detectar las infecciones en las primeras etapas del embarazo. No obstante, se han asociado resultados adversos a la infección diagnosticada en el tercer trimestre (28); por consiguiente, también podría considerarse realizarse una prueba cada trimestre.
Las pruebas serológicas no están recomendadas como pruebas de rutinas para mujeres embarazadas asintomáticas con una posible exposición actual al virus del Zika debido a la detección potencialmente prolongada del IgM del virus del Zika, que supone un reto para determinar si la infección y, por consiguiente, el riesgo de infección congénita por el virus del Zika, ocurrió durante el embarazo actual. Además, en áreas con transmisión actual del virus del dengue, podría darse un resultado positivo del virus del Zika en la prueba de IgM debido a la reactividad cruzada serológica. Más allá de estas limitaciones, las cuales deberían plantearse como parte del asesoramiento previo a las pruebas, las pacientes deberían optar por realizarse las pruebas de IgM del virus del Zika (Tabla 1).
Aunque anteriormente se publicó una recomendación para considerar las pruebas de IgM del virus del Zika como parte del asesoramiento previo a la concepción para establecer el nivel de referencia de los resultados de la prueba de IgM para mujeres no embarazadas con una posible exposición actual al virus del Zika, las pruebas de IgM del virus del Zika ya no se recomiendan como prueba de rutina para mujeres embarazadas asintomáticas con una posible exposición actual al virus del Zika; por consiguiente, las pruebas previas a la concepción como nivel de referencia no están garantizadas. No se recomiendan las pruebas del virus del Zika para determinar el momento de la concepción o el embarazo para aquellas parejas en las cuales uno de los integrantes o ambos han tenido una posible exposición al virus del Zika. Hacer la prueba del virus del Zika para este propósito es de valor incierto, porque: 1) la prueba de IgM tiene limitaciones para el diagnóstico; 2) las pruebas NAT del virus del Zika de suero no reflejan la persistencia en otros líquidos corporales (p. ej., semen). Los conocimientos sobre la diseminación del virus del Zika en las secreciones genitales actualmente son limitados (30); por el momento no es posible hacer pruebas de detección del virus del Zika en semen y flujo vaginal fuera de entornos de investigación.
Mujeres embarazadas asintomáticas con una reciente exposición al virus del Zika (p. ej., a través de un viaje o contacto sexual) pero sin una posible exposición actual. En el caso de las mujeres embarazadas asintomáticas con una reciente exposición al virus del Zika (p. ej., a través de un viaje o contacto sexual) pero sin una posible exposición actual, no se recomienda la realización de pruebas para detectar la infección por el virus del Zika como pruebas de rutina. No obstante, para la realización de pruebas, debería considerarse utilizar un modelo de toma de decisiones compartida, un modelo mediante el cual los pacientes y proveedores toman decisiones en forma conjunta acerca de los planes del cuidado de la salud y pruebas según los valores y las preferencias del paciente, el criterio clínico y una evaluación equilibrada de los riesgos y resultados esperados y recomendaciones jurisdiccionales. Cuando los proveedores de atención médica deciden si deben indicar o no la realización de pruebas, deberían considerar los factores de riesgo de una posible exposición. Tales como los síntomas, el tipo y la duración de la posible exposición, las tendencias de transmisión del virus del Zika en el lugar de la posible exposición y el uso de las medidas preventivas (p. ej., uso repelente de insectos, ropa adecuada y condones). Las recomendaciones jurisdiccionales deberían tener en cuenta la epidemiología de la transmisión del virus del Zika y otras consideraciones epidemiológicas (p. ej., periodicidad y vigilancia de mosquitos y factores de control) en áreas con riesgo de transmisión del virus del Zika y, por consiguiente, podrían incluir una recomendación de rutina para realizarles las pruebas a mujeres embarazadas ya sea por cuidados clínicos o como parte de la vigilancia de infección por el virus del Zika.
Aunque los datos preliminares indican que el riesgo de defectos congénitos asociados al virus del Zika no difiere según el estado de los síntomas de la madre, no se recomienda la realización de pruebas de rutina para mujeres embarazadas asintomáticas con una reciente exposición al virus del Zika pero ;sin; una posible exposición actual para abordar la mayor probabilidad de resultados falsos positivos en el contexto de una menor prevalencia de enfermedad por el virus del Zika (;28;;,;;29;). Las limitaciones de las pruebas disponibles actualmente y la falta de una vacuna o una terapia efectiva para prevenir infecciones congénitas o mitigar las secuelas de la infección por el virus del Zika durante el embarazo, o en el neonato, ponen de manifiesto la importancia de un modelo de toma de decisiones compartida entre paciente y proveedor. La decisión acerca de la realización de las pruebas del virus del Zika debería tomarse teniendo en cuenta las circunstancias únicas de cada paciente y las mujeres embarazadas deberían estar informadas respecto de la utilidad de las pruebas para tomar una decisión bien fundada. Si las pruebas se realizan a mujeres embarazadas asintomáticas con una posible exposición reciente al virus del Zika pero sin una posible exposición actual, debería utilizarse el algoritmo para mujeres embarazadas sintomáticas con una posible exposición al virus del Zika (Figura 1), respetando los períodos de la posible última exposición al virus del Zika.
Mujeres embarazadas con una posible exposición al virus del Zika cuyos resultados de la ecografía prenatal concuerdan con el síndrome congénito del virus del Zika. Deberían realizarse las pruebas NAT y de IgM para detectar el virus del Zika en la madre. La decisión de hacer o no hacer una amniocentesis se debe tomar según cada caso individual, ya que los datos acerca de su utilidad para diagnosticar infección congénita por el virus del Zika son limitados. Si se realiza una amniocentesis como parte del cuidado clínico, se debería realizar la prueba NAT en especímenes de amniocentesis. Según un estudio reciente, la detección del ARN del virus del Zika en especímenes de amniocentesis de embarazos cuyo feto tiene defectos congénitos asociados al virus del Zika, indica la presencia de una infección fetal. Sin embargo, los datos además sugirieron que la detección del ARN del virus del Zika en líquido amniótico podría ser transitoria y que probablemente no siempre sea posible detectar el ARN del virus del Zika en líquido amniótico después de una infección fetal (13).
Directrices provisionales actualizadas para manejo prenatal de mujeres embarazadas con evidencia de laboratorio de una posible infección por el virus del Zika†††
En el caso de mujeres embarazadas con evidencia de laboratorio de una posible infección por el virus del Zika, debería considerarse la realización de ecografías fetales en serie (cada 3–4 semanas) para evaluar la anatomía fetal, especialmente la neuroanatomía fetal y monitorear el crecimiento. Un estudio de 17 embarazos de mujeres sintomáticas con infección por el virus del Zika confirmada en laboratorio y resultados adversos en el feto en Colombia y un resumen de ocho estudios publicados de 37 embarazos arrojaron un promedio de 18 semanas desde la aparición de los síntomas hasta el diagnóstico prenatal de microcefalia (31). Estos hallazgos concuerdan con otros informes acerca del diagnóstico prenatal de la microcefalia. Entre 37 embarazos con infección por el virus del Zika confirmada o presunta, se observó un promedio de 21 semanas (rango = 3–29 semanas) desde la aparición de los síntomas de la madre hasta el diagnóstico prenatal de la microcefalia (31). Debido a la cantidad de tiempo que se requiere para detectar la microcefalia prenatal, las ecografías prenatales deberían evaluar minuciosamente la anatomía fetal, especialmente la neuroanatomía, para detectar anormalidades cerebrales o estructurales que podrían darse antes que la microcefalia.
Las decisiones respecto de la realización de una amniocentesis deberían ser individuales debido a la escasez de datos referidos a la utilidad de una amniocentesis para diagnosticar una infección congénita por el virus del Zika. La presencia de ARN de virus del Zika en el líquido amniótico puede indicar infección fetal, pero un resultado negativo no descarta infección congénita por el virus del Zika. Se desconoce cuál es el momento óptimo para realizar una amniocentesis a fin de diagnosticar la infección congénita por el virus del Zika; los proveedores de atención médica deberían plantearles los riesgos y beneficios de la amniocentesis a sus pacientes.
Estas directrices también rigen para mujeres embarazadas con evidencia de laboratorio de presunta infección por el virus del Zika o flavivirus; no se puede determinar el momento de la infección (Tabla 1).
Directrices provisionales actualizadas para la evaluación de especímenes de tejido placentario y fetal para detectar infección por el virus del Zika
Se ha reportado la detección del ARN del virus del Zika en tejidos placentarios y en tejido cerebral del feto o bebé 15–210 días (es decir = 81 días) y 119–238 días (es decir = 163 días), respectivamente, desde la aparición de los síntomas maternos (;32;). Entre los 546 nacimientos vivos con una posible exposición materna al virus del Zika asociada a un viaje en los 50 estados de los EE. UU y el Distrito de Columbia en 2016 por los cuales se enviaron especímenes de placenta a los CDC, 60 (11%) especímenes resultaron positivos para el ARN del virus del Zika (33). Cuando se limitó a nacimientos vivos sin una infección por el virus del Zika confirmada en laboratorio de acuerdo con pruebas del virus del Zika de suero u orina de la madre o del bebé, 47 de 482 (10%) especímenes resultaron positivos para el ARN del virus del Zika (33). Aunque la proporción de nacimientos vivos con resultados positivos de la prueba de reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR, por sus siglas en inglés) en tejido placentario fue relativamente baja, estos resultados ofrecieron evidencia definitiva de una infección materna por el virus del Zika durante el embarazo. Como sucede con las pruebas serológicas y NAT de suero y orina, se espera que la proporción de embarazos con una prueba RT-PCR con resultado positivo para el virus del Zika en especímenes de tejido disminuya en el contexto de una menor prevalencia de la enfermedad por el virus del Zika en las Américas.
Podría considerarse someter a prueba los especímenes de tejido placentario de embarazos con una posible exposición al virus del Zika que resultaron en nacimientos vivos para fines de diagnósticos en ciertos escenarios. Podría ser una opción para las mujeres embarazadas sintomáticas y las mujeres cuyos bebés tienen posibles defectos congénitos asociados al virus del Zika, sin un diagnóstico definitivo de infección por el virus del Zika confirmada en laboratorio durante el embarazo (Tabla 2). Al igual que las recomendaciones actualizadas para la realización de pruebas para mujeres embarazadas asintomáticas que han tenido una posible exposición reciente al virus del Zika pero sin una posible exposición actual, las pruebas de tejidos placentarios no se recomiendan como pruebas de rutina; sin embargo, deberían considerarse para aquellas mujeres embarazadas cuyos fetos o bebés tienen posibles defectos congénitos asociados al virus del Zika.
Finalmente, podrían considerarse las pruebas de tejidos placentarios y fetales en ciertos escenarios para embarazos que resultan en abortos espontáneos o pérdida/muerte fetal (y pruebas de tejidos de autopsias en caso de un bebé muerto) para aportar información acerca de la posible etiología de la pérdida fetal o muerte del bebé (Tabla 2), que a su vez podría servir como base para las decisiones de planificación de la atención de un futuro embarazo de la paciente. Más información disponible en https://www.cdc.gov/zika/laboratories/test-specimens-tissues.html.
Implicaciones de las directrices provisionales actualizadas para pruebas de laboratorio de mujeres embarazadas con una posible exposición al virus del Zika para la evaluación y el cuidado de los bebés con posible exposición congénita al virus del Zika
Directrices provisionales para la evaluación de bebés con exposición congénita al virus del Zika han sido publicadas anteriormente; los bebés que cumplen con uno o más de los criterios publicados para la realización de las pruebas de detección de infección congénita por el virus del Zika deberían ser evaluados conforme con las directrices provisionales de los CDC para la evaluación y el control de bebés con posible infección por el virus del Zika (34). Sin embargo, en vista de las recomendaciones actualizadas que probablemente reducirán las pruebas de rutina de detección del virus del Zika para mujeres embarazadas asintomáticas con una posible exposición reciente al virus del Zika pero sin una posible exposición actual, es fundamental que los proveedores de atención médica pediátrica pregunten acerca de una posible exposición al virus del Zika materna y congénita por cada recién nacido. Los bebés nacidos de madres con una posible exposición al virus del Zika durante el embarazo que no se realizaron las pruebas correspondientes, incluidas las mujeres embarazadas asintomáticas con una posible exposición reciente al virus del Zika pero sin una posible exposición actual, deberían ser sometidos a un examen físico integral, incluida la medición de la circunferencia de la cabeza y los controles auditivos, como parte de los cuidados pediátricos de rutina. Además, según el nivel de la posible exposición al virus del Zika (p. ej., duración y tipo de exposición, uso de medidas preventivas, intensidad de la transmisión del virus del Zika en el lugar de viaje), el proveedor debería considerar si es necesario realizarle una evaluación más exhaustiva al recién nacido para descartar una posible infección congénita por el virus del Zika, en cuyo caso, debería considerarse realizar una ecografía cerebral y una evaluación oftalmológica. Según los resultados de la evaluación, podría considerarse someter al bebé a una prueba de detección de infección por el virus del Zika.
Estas directrices también corresponden para los bebés nacidos de madres con resultados negativos en la prueba materna en el contexto de una posible exposición actual al virus del Zika o una posible exposición al virus del Zika que ocurrió más de 12 semanas antes de que la madre se realizara la prueba. (https://www.cdc.gov/zika/hc-providers/infants-children/evaluation-testing.html). Las recomendaciones para el manejo ambulatorio durante los primeros 12 meses de vida incluyen el monitoreo del desarrollo y la circunferencia de la cabeza y están incluidas en las directrices provisionales actualizadas de los CDC para la evaluación y el control de bebés con una posible infección por el virus del Zika (34).
Prevención de la infección por el virus del Zika
Los CDC recomiendan que las mujeres embarazadas eviten viajar a cualquier área con riesgo de transmisión del virus del Zika. Para prevenir la infección por el virus del Zika durante el embarazo, todas las mujeres embarazadas y sus parejas deberían recibir asesoramiento sobre las medidas preventivas que incluyen estrategias para prevenir las picaduras de mosquitos y la transmisión sexual del virus del Zika (35). Si es necesario que las mujeres embarazadas viajen, los CDC recomiendan que cumplan rigurosamente las estrategias para prevenir las picaduras de mosquitos y evitar la transmisión sexual. Las mujeres embarazadas que viven en áreas con riesgo de transmisión del virus del Zika también deberían seguir estas estrategias. Las parejas que desean concebir deberían recibir asesoramiento previo a la concepción acerca de cómo minimizar los riesgos de infección por el virus del Zika (30). Otras personas en riesgo de exposición al virus del Zika deberían recibir información sobre viajes y estrategias para evitar las picaduras de mosquitos y prevenir la transmisión sexual. §§§
Reconocimientos
Abbey M. Jones, MPH, División de Trastornos Congénitos y del Desarrollo, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; Alexis Burakoff, MD, Servicio de Inteligencia Epidemiológica, CDC; Alys Adamski, PhD, División de Trastornos Congénitos y del Desarrollo, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; Amanda Burrage, MD, División de VIH y Tuberculosis Mundial, Centro Nacional para la Salud Global, CDC; Anna C. Fulton, MPH, División de Trastornos Congénitos y del Desarrollo, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; ; Brooke Miers, MS, División de Patología y Microorganismos Patógenos de Graves Consecuencias, Centro Nacional de Enfermedades Infecciosas Emergentes y Zoonóticas, CDC; Cathy E. Young, Oficina del Director, Centro Nacional de Enfermedades Infecciosas Emergentes y Zoonóticas, CDC; Elizabeth L. Simon, MPH, División de Trastornos Congénitos y del Desarrollo, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; Jasmine Jacobs-Wingo, MPH, División de Preparación Estatal y Local, Oficina de Preparación y Respuesta de Salud Pública, CDC; Jazmyn Moore, MPH, División de Trastornos Congénitos y del Desarrollo, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; Julu Bhatnagar, PhD, División de Patología y Microorganismos Patógenos de Graves Consecuencias, Centro Nacional de Enfermedades Infecciosas Emergentes y Zoonóticas, CDC; Karnesha Slaughter, MPH, División de Trastornos Congénitos y del Desarrollo, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; Kelley VanMaldeghem, MPH, División de Trastornos Congénitos y del Desarrollo, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; Kimberly Newsome, MPH, División de Trastornos Congénitos y del Desarrollo, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; Konrad E. Hayashi, MD, División de Preparación e Infecciones Emergentes, Centro Nacional de Enfermedades Infecciosas Emergentes y Zoonóticas, CDC; Laura Adams, DVM, División de Enfermedades Transmitidas por Vectores, Centro Nacional de Enfermedades Infecciosas Emergentes y Zoonóticas, CDC; Marion E. Rice, MPH, División de Trastornos Congénitos y del Desarrollo, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; Madelyn Baez-Santiago, PhD, División de Trastornos Congénitos y del Desarrollo, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; Meghan Raycraft, MPH, División de Trastornos Congénitos y del Desarrollo, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; Megan R. Reynolds, MPH, División de Trastornos Congénitos y del Desarrollo, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; Melissa A. Morrison, MPH, División de Preparación Estatal y Local, Oficina de Preparación y Respuesta de Salud Pública, CDC; Myles Johnson, MPH, División de Trastornos Congénitos y del Desarrollo, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; Rebecca Free, MD, División de Operaciones de Emergencia, Oficina de Preparación y Respuesta de Salud Pública, CDC; Regina M. Simeone, MPH, División de Trastornos Congénitos y del Desarrollo, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; Shannon Fleck-Derderian, MPH, Oficina del Director, Centro Nacional de Enfermedades Infecciosas Emergentes y Zoonóticas, CDC; Sumaiya Khan, MPH, División de Trastornos Congénitos y del Desarrollo, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC; Tonya R. Williams, PhD, División de Desarrollo Humano y Discapacidad, Centro Nacional de Defectos Congénitos y Discapacidades del Desarrollo, CDC.
Conflicto de intereses
No se reportaron conflictos de intereses.
Autor responsable de la correspondencia: Titilope Oduyebo, Zikamch@cdc.gov; 770-488-7100.
* https://wwwnc.cdc.gov/travel/page/world-map-areas-with-zika.
† Los síntomas de la enfermedad por el virus del Zika incluyen aparición repentina de fiebre, erupción maculopapular, artralgia o conjuntivitis.
§ Personas con exposición actual al virus del Zika incluye a aquellas personas que viven en un área con riesgo de transmisión del virus del Zika o viajan allí con frecuencia (es decir, a diario o semanalmente).
¶ A los fines de estas directrices, una posible exposición reciente al virus del Zika o infección por flavivirus/virus del Zika se define como una posible exposición o infección durante el embarazo actual o período periconcepcional (es decir, 8 semanas antes de la concepción o 6 semanas previas a la última menstruación).
** Los posibles defectos de nacimiento asociados al virus del Zika que concuerdan con la definición de casos de vigilancia de los CDC son los siguientes: anormalidades cerebrales y/o microcefalia, calcificaciones intracraneales, ventriculomegalia, defectos del tubo neural y malformaciones cerebrales tempranas, anormalidades oculares u otras consecuencias de la disfunción del sistema nervioso central incluidas la artrogriposis (contracturas de las articulaciones), displasia congénita de cadera y sordera congénita) (https://www.cdc.gov/zika/geo/pregnancy-outcomes.html). En todos los casos, los fetos o bebés con posibles defectos congénitos asociados al virus del Zika también deberían ser evaluados para detectar etiologías de anomalías congénitas.
††https://www.fda.gov/MedicalDevices/Safety/EmergencySituations/ucm161496.htm#zika.
§§https://www.cdc.gov/zika/laboratories/lab-guidance.html.
¶¶ Los términos que figuran aquí son solo ejemplos de la terminología de la interpretación de las pruebas ya que la terminología de serología no negativa varía por prueba. Para obtener explicaciones de una interpretación en particular, consulte las instrucciones de uso de la prueba específica realizada. Se puede encontrar información sobre cada prueba en https://www.fda.gov/MedicalDevices/Safety/EmergencySituations/ucm161496.htm#zika bajo la pestaña "Labeling" para la prueba correspondiente.
*** Página 52 en https://www.fda.gov/downloads/MedicalDevices/Safety/EmergencySituations/UCM491592.pdf.
††† La evidencia de laboratorio de posible infección por el virus del Zika durante el embarazo se define como 1) infección por el virus del Zika detectada por una prueba de ácido nucleico (NAT) del ARN del virus del Zika en cualquier espécimen fetal, placentario o materno (referida como confirmada por NAT) o 2) diagnóstico de infección por el virus del Zika, el momento de la infección no puede determinarse o infección reciente por flavivirus no especificado, el momento de la infección no puede determinarse mediante pruebas serológicas en un espécimen materno (p. ej., inmunoglobulina M [IgM] positiva o equívoca por el virus del Zika Y la prueba de neutralización por reducción en placas para el virus del Zika [PRNT], valor ≥10, independientemente del valor PRNT para el virus del dengue; o IgM negativo para el virus del Zika e IgM positivo o equívoco para el virus del dengue, Y PRNT para el virus del Zika con valor ≥10, independientemente del valor PRNT para el virus del dengue). El uso de la PRNT para confirmar una infección por el virus del Zika, incluso en mujeres embarazadas y bebés, no se recomienda como prueba de rutina en Puerto Rico (https://www.cdc.gov/zika/laboratories/lab-guidance.html).
Referencias
- Lanciotti RS, Kosoy OL, Laven JJ, et al. Genetic and serologic properties of Zika virus associated with an epidemic, Yap State, Micronesia, 2007. Emerg Infect Dis 2008;14:1232-9. CrossRef PubMed
- Pan American Health Organization. Regional Zika epidemiological update (Americas) May 25, 2017. Washington, DC: Pan American Health Organization. http://www.paho.org/hq/index.php?option=com_content&view=article&id=11599&Itemid=41691&lang=en
- Hancock WT, Soeters HM, Hills SL, et al. Establishing a timeline to discontinue routine testing of asymptomatic pregnant women for Zika virus infection-American Samoa, 2016-2017. MMWR Morb Mortal Wkly Rep 2017;66:299-301. CrossRef PubMed
- World Health Organization. Zika virus country classification scheme: interim guidance. Geneva, Switzerland: World Health Organization, 2017. http://www.who.int/csr/resources/publications/zika/classification/en/
- Rabe IB, Staples JE, Villanueva J, et al. ; MTS. MTS. Interim guidance for interpretation of Zika virus antibody test results. MMWR Morb Mortal Wkly Rep 2016;65:543-6. CrossRef PubMed
- Woods CR. False-positive results for immunoglobulin M serologic results: explanations and examples. J Pediatric Infect Dis Soc 2013;2:87-90. CrossRef PubMed
- Musso D, Nhan T, Robin E, et al. Potential for Zika virus transmission through blood transfusion demonstrated during an outbreak in French Polynesia, November 2013 to February 2014. Euro Surveill 2014;19:20761. CrossRef PubMed
- Paz-Bailey G, Rosenberg ES, Doyle K, et al. Persistence of Zika virus in body fluids -preliminary report. N Engl J Med 2017;NEJMoa1613108. CrossRef PubMed
- Bocanegra C, Sulleiro E, Soriano-Arandes A, et al. Zika virus infection in pregnant women in Barcelona, Spain. Clin Microbiol Infect 2016;22:648–50. CrossRef PubMed
- Driggers RW, Ho CY, Korhonen EM, et al. Zika virus infection with prolonged maternal viremia and fetal brain abnormalities. N Engl J Med 2016;374:2142-51. CrossRef PubMed
- Meaney-Delman D, Oduyebo T, Polen KN, et al. ; U.S. Zika Pregnancy Registry Prolonged Viremia Working Group. Prolonged detection of Zika virus RNA in pregnant women. Obstet Gynecol 2016;128:724-30. CrossRef PubMed
- Pacheco O, Beltrán M, Nelson CA, et al. Zika Virus disease in Colombia-preliminary report. N Engl J Med 2016;NEJMoa1604037. CrossRef PubMed
- Schaub B, Vouga M, Najioullah F, et al. Analysis of blood from Zika virus-infected fetuses: a prospective case series. Lancet Infect Dis 2017;17:520-7. CrossRef PubMed
- St George K, Sohi IS, Dufort EM, et al. Zika virus testing considerations: lessons learned from the first 80 real-time reverse transcription-PCR-positive cases diagnosed in New York State. J Clin Microbiol 2017;55:535–44. CrossRef PubMed
- Suy A, Sulleiro E, Rodó C, et al. Prolonged Zika virus viremia during pregnancy. N Engl J Med 2016;375:2611-3. CrossRef PubMed
- Bingham AM, Cone M, Mock V, et al. Comparison of test results for Zika virus RNA in urine, serum, and saliva specimens from persons with travel-associated Zika virus disease-Florida, 2016. MMWR Morb Mortal Wkly Rep 2016;65:475-8. CrossRef PubMed
- Roehrig JT, Nash D, Maldin B, et al. Persistence of virus-reactive serum immunoglobulin m antibody in confirmed West Nile virus encephalitis cases. Emerg Infect Dis 2003;9:376-9. CrossRef PubMed
- CDC. Respuesta prolongada de anticuerpo IgM en personas infectadas por el virus del Zika: implicaciones para la interpretación de los resultados de las pruebas serológicas para mujeres embarazadas. Atlanta, GA: Departamento de Salud y Servicios Humanos de los EE. UU., CDC; 2017.
- Poland JD, Calisher CH, Monath TP, Downs WG, Murphy K. Persistence of neutralizing antibody 30-35 years after immunization with 17D yellow fever vaccine. Bull World Health Organ 1981;59:895-900. PubMed
- Okuno Y, Fukunaga T, Tadano M, et al. Serological studies on volunteers inoculated experimentally with a dengue virus strain in 1943. Biken J 1983;26:161-3. PubMed
- Calisher CH, Karabatsos N, Dalrymple JM, et al. Antigenic relationships between flaviviruses as determined by cross-neutralization tests with polyclonal antisera. J Gen Virol 1989;70:37-43. CrossRef PubMed
- Halstead SB, Rojanasuphot S, Sangkawibha N. Original antigenic sin in dengue. Am J Trop Med Hyg 1983;32:154-6. CrossRef PubMed
- Johnson BW, Kosoy O, Martin DA, et al. West Nile virus infection and serologic response among persons previously vaccinated against yellow fever and Japanese encephalitis viruses. Vector Borne Zoonotic Dis 2005;5:137-45. CrossRef PubMed
- Ikejezie J, Shapiro CN, Kim J, et al. Zika virus transmission-Region of the Americas, May 15, 2015-December 15, 2016. MMWR Morb Mortal Wkly Rep 2017;66:329-34. CrossRef PubMed
- Massad E, Behrens BC, Coutinho FA, Behrens RH. Cost risk benefit analysis to support chemoprophylaxis policy for travellers to malaria endemic countries. Malar J 2011;10:130. CrossRef PubMed
- Pinsent A, Read JM, Griffin JT, et al. Risk factors for UK Plasmodium falciparum cases. Malar J 2014;13:298. CrossRef PubMed
- Williamson PC, Linnen JM, Kessler DA, et al. First cases of Zika virus-infected US blood donors outside states with areas of active transmission. Transfusion 2017;57:770-8. CrossRef PubMed
- Shapiro-Mendoza CK, Rice ME, Galang RR, et al. ; Zika Pregnancy and Infant Registries Working Group. Pregnancy outcomes after maternal Zika virus infection during pregnancy-U.S. territories, January 1, 2016-April 25, 2017. MMWR Morb Mortal Wkly Rep 2017;66:615-21. CrossRef PubMed
- Reynolds MR, Jones AM, Petersen EE, et al. ; U.S. Zika Pregnancy Registry Collaboration. Vital signs: update on Zika virus-associated birth defects and evaluation of all U.S. infants with congenital Zika virus exposure-U.S. Zika Pregnancy Registry, 2016. MMWR Morb Mortal Wkly Rep 2017;66:366-73. CrossRef PubMed
- Petersen EE, Meaney-Delman D, Neblett-Fanfair R, et al. Update: interim guidance for preconception counseling and prevention of sexual transmission of Zika virus for persons with possible Zika virus exposure-United States, September 2016. MMWR Morb Mortal Wkly Rep 2016;65:1077-81. CrossRef PubMed
- Parra-Saavedra M, Reefhuis J, Piraquive JP, et al. Serial head and brain imaging of 17 fetuses with confirmed Zika virus infection in Colombia, South America. Obstet Gynecol 2017;130:207-12. CrossRef PubMed
- Bhatnagar J, Rabeneck DB, Martines RB, et al. Zika virus RNA replication and persistence in brain and placental tissue. Emerg Infect Dis 2017;23:405-14. CrossRef PubMed
- Reagan-Steiner S, Simeone R, Simon E, et al. ; Zika Virus Response Epidemiology and Surveillance Task Force Pathology Team. Evaluation of placental and fetal tissue specimens for Zika virus infection-50 states and District of Columbia, January-December, 2016. MMWR Morb Mortal Wkly Rep 2017;66:636-43. CrossRef PubMed
- Russell K, Oliver SE, Lewis L, et al. ; Contributors. Contributors. Update: interim guidance for the evaluation and management of infants with possible congenital Zika virus infection-United States, August 2016. MMWR Morb Mortal Wkly Rep 2016;65:870-8. CrossRef PubMed
- Oduyebo T, Igbinosa I, Petersen EE, et al. Update: interim guidance for health care providers caring for pregnant women with possible Zika virus exposure-United States, July 2016. MMWR Morb Mortal Wkly Rep 2016;65:739-44. CrossRef PubMed
 TABLA 1. Interpretación*,† de los resultados de pruebas de ácido nucleico y de anticuerpos§,¶ para posibles infecciones por el virus del Zika - Estados Unidos (incluidos sus territorios), julio del 2017
TABLA 1. Interpretación*,† de los resultados de pruebas de ácido nucleico y de anticuerpos§,¶ para posibles infecciones por el virus del Zika - Estados Unidos (incluidos sus territorios), julio del 2017
| Prueba NAT del virus del Zika (suero)** | Prueba NAT del virus del Zika (orina) ** | IgM del virus del Zika†† | PRNT para el virus del Zika | PRNT para el virus del dengue | Interpretación y recomendaciones |
|---|---|---|---|---|---|
| Positivo | Positivo | Cualquier resultado | No indicada | No indicada | Infección grave por el virus del Zika |
| Negativo | Positivo | Positivo | No indicada | No indicada | Infección grave por el virus del Zika |
| Negativo | Positivo | Negativo | No indicada | No indicada | Sugiere una infección grave por el virus del Zika |
| • Repetir la prueba en el espécimen de orina original | |||||
| • Si el resultado de la prueba NAT repetida es positivo, se interpreta como evidencia de infección aguda por el virus del Zika | |||||
| • Si el resultado de la prueba NAT es negativo, se debe repetir la prueba de anticuerpo IgM del virus del Zika en un espécimen de suero tomado ≥2 semanas después de la aparición de los síntomas, de la posible exposición o de la fecha de toma del espécimen | |||||
| • Si el resultado de la prueba repetida de IgM es positivo,§§ se interpreta como evidencia de infección aguda por el virus del Zika | |||||
| • Si el resultado de la prueba repetida de IgM no es positivo, se interpreta como falta de evidencia de una infección por el virus del Zika | |||||
| Positivo | Negativo o no realizado | Positivo | No indicada | No indicada | Infección grave por el virus del Zika |
| Positivo | Negativo o no realizado | Negativo | No indicada | No indicada | Sugiere una infección grave por el virus del Zika |
| • Repetir la prueba en el espécimen de suero original | |||||
| • Si el resultado de la prueba NAT repetida es positivo, se interpreta como evidencia de infección aguda por el virus del Zika | |||||
| • Si el resultado de la prueba NAT es negativo, se debe repetir la prueba de anticuerpo IgM del virus del Zika en un espécimen de suero tomado ≥2 semanas después de la aparición de los síntomas, de la posible exposición o de la fecha de toma del espécimen | |||||
| • Si el resultado de la prueba repetida de IgM es positivo, §§ se interpreta como infección aguda por el virus del Zika | |||||
| • Si el resultado de la prueba repetida de anticuerpo IgM no es positivo, se interpreta como falta de evidencia de infección por el virus del Zika | |||||
| Negativo | Negativo o no realizado | Cualquier resultado no negativo¶¶ | ≥10 | < de 10 | No se puede determinar el momento en que ocurrió la infección por el virus del Zika |
| • Para aquellas personas sin exposición previa al virus del Zika, un resultado de IgM positivo representa una infección reciente por el virus del Zika | |||||
| Negativo | Negativo o no realizado | Cualquier resultado no negativo¶¶ | < de 10 | Cualquier resultado | Sin evidencia de infección por el virus del Zika |
| Negativo | Negativo o no realizado | Cualquier resultado no negativo¶¶ | ≥10 | ≥10 | Infección por flavivirus; no se puede identificar un virus específico; no se puede determinar el momento en que ocurrió la infección |
| • Para aquellas personas sin exposición previa al virus del Zika, un resultado de IgM positivo representa una infección reciente por flavivirus, sin especificar | |||||
| Para las áreas donde no se recomienda la prueba PRNT¶ | |||||
| Negativo | Negativo o no realizado | Positivo para el virus del Zika Y negativo para el virus del dengue | No realizada porque no se recomienda la prueba PRNT | No se puede determinar el momento en que ocurrió la presunta infección por el virus del Zika*** | |
| Negativo | Negativo o no realizado | Positivo para el virus del Zika Y positivo para el virus del dengue | No realizada porque no se recomienda la prueba PRNT | Presunta infección por flavivirus; no se puede identificar un virus específico; no se puede determinar el momento en que ocurrió la infección*** | |
| Negativo | Negativo o no realizado | Equívoco (en alguna de las pruebas o en ambas) | No realizada porque no se recomienda la prueba PRNT | Información insuficiente como para realizar una interpretación | |
| • Considerar repetir la prueba | |||||
| Negativo | Negativo o no realizado | Negativo en ambas pruebas | No realizada porque no se recomienda la prueba PRNT | Sin evidencia de infección por el virus del Zika detectada en laboratorio | |
Abreviaturas: IgM = inmunoglobulina M; NAT = prueba de ácido nucleico; PRNT = prueba de neutralización por reducción en placas.
* La interpretación final de los resultados de las pruebas del virus del Zika se debería realizar después de que se completen todas las pruebas.
† Los resultados de las pruebas serológicas que indiquen infección por flavivirus deberían interpretarse en el contexto de los flavivirus en circulación.
§ Se recomiendan las pruebas de IgM del virus del dengue tanto a mujeres embarazadas sintomáticas como asintomáticas que viven en áreas donde no se recomienda la prueba PRNT.
¶ En la actualidad, no se recomienda realizar confirmaciones de rutina mediante PRNT en aquellas personas que viven en Puerto Rico.
** Se debe enviar el suero de todas las personas que se realizan pruebas de infección por el virus del Zika; los especímenes de orina para la prueba NAT del virus del Zika se deben enviar siempre simultáneamente con un espécimen de suero.
†† Para la interpretación en laboratorio ante la presencia de resultados de IgM del virus del dengue, consulte https://www.cdc.gov/dengue/clinicallab/laboratory.html.
§§ Los resultados positivos incluyen: "positivo", "presunto resultado positivo por el virus del Zika" o "posible resultado positivo por el virus del Zika". Estos son ejemplos de interpretaciones de pruebas que podrían acompañar a los resultados de las pruebas; la terminología de serología positiva varía por prueba. Para obtener explicaciones de una interpretación en particular, consulte las instrucciones de uso de la prueba específica realizada. Se puede encontrar información sobre cada prueba en https://www.fda.gov/MedicalDevices/Safety/EmergencySituations/ucm161496.htm#zika bajo la pestaña "Labeling" para la prueba correspondiente.
;¶¶ ;;Los resultados no negativos; incluyen: "positivo", "equívoco", "presunto positivo" o "posible positivo". Estos son ejemplos de interpretaciones de pruebas que podrían acompañar a los resultados de las pruebas; la terminología de serología no negativa varía por prueba. Para obtener explicaciones de una interpretación en particular, consulte las instrucciones de uso de la prueba específica realizada. Se puede encontrar información sobre cada prueba en https://www.fda.gov/MedicalDevices/Safety/EmergencySituations/ucm161496.htm#zika bajo la pestaña "Labeling" para la prueba correspondiente.
*** El resultado positivo del IgM del virus del Zika se reporta como "presunto positivo o infección por flavivirus" para denotar la necesidad de comparar valores confirmatorios de PRNT contra el virus del Zika, del dengue y de otros flavivirus a los que la persona podría haber estado expuesta. De esa manera, se resolverían los posibles resultados falsos positivos que podrían haber sido causados por la reactividad cruzada o reactividad no específica. Además, también se deberían comparar los resultados ambiguos de las pruebas (p. ej., inconclusos, equívocos e indeterminados) que no se resuelven volviendo a tomar la prueba contra los valores de PRNT, para descartar que el resultado sea un falso positivo. No obstante, actualmente no se recomienda la confirmación por PRNT de rutina en personas que viven en Puerto Rico.
 FIGURA 1. Recomendaciones para pruebas provisionales actualizadas*,†,§,¶,**,††,§§ e interpretación de resultados¶¶ para mujeres embarazadas sintomáticas con posible exposición al virus del Zika***,††† - Estados Unidos (incluidos sus territorios), julio del 2017
FIGURA 1. Recomendaciones para pruebas provisionales actualizadas*,†,§,¶,**,††,§§ e interpretación de resultados¶¶ para mujeres embarazadas sintomáticas con posible exposición al virus del Zika***,††† - Estados Unidos (incluidos sus territorios), julio del 2017
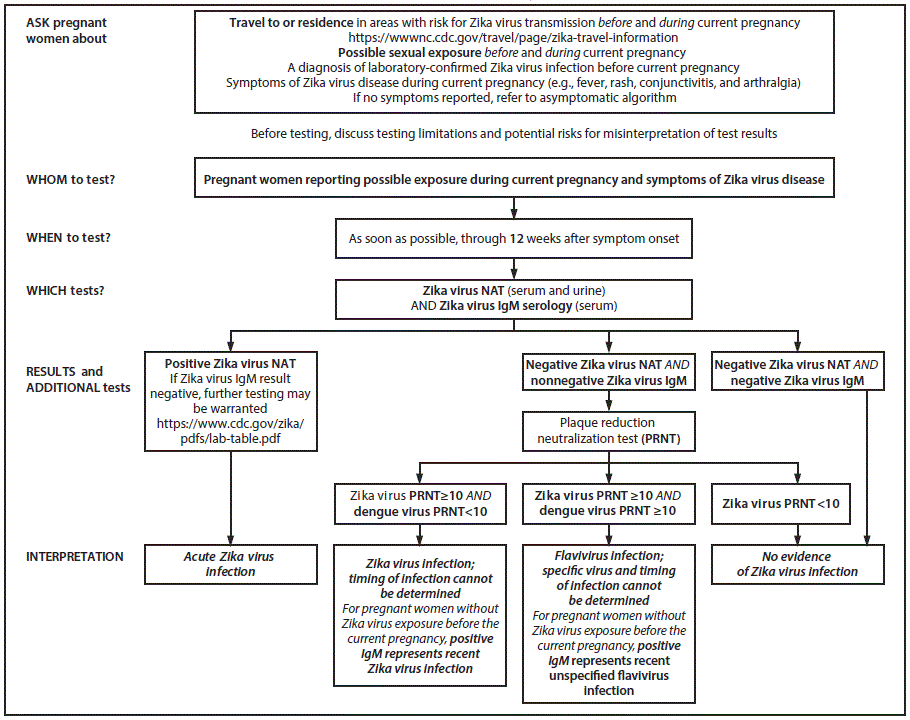
Abreviaturas: IgM = inmunoglobulina M; NAT = prueba de ácido nucleico; PRNT = prueba de neutralización por reducción en placas.
* Preguntar acerca del tipo de exposición al virus del Zika y la duración antes y durante el embarazo actual. La exposición antes del embarazo actual podría limitar la interpretación de los resultados de IgM del virus del Zika; el asesoramiento previo a las pruebas podría ayudar con las decisiones relacionadas con las pruebas. Algunos pacientes podrían optar por no realizarse las pruebas de IgM del virus del Zika.
† No se recomienda la realización de pruebas de rutina del virus del Zika a aquellas mujeres embarazadas con un diagnóstico previo de infección por el virus del Zika confirmado por laboratorio mediante pruebas NAT o pruebas serológicas (resultados positivos/equívocos en la prueba de IgM del virus del Zika o del dengue y resultados de la prueba PRNT ≥10 del virus del Zika y <10 del virus del dengue).
§ Este algoritmo también corresponde a mujeres embarazadas con una posible exposición al virus del Zika cuyos resultados de la ecografía prenatal concuerdan con el síndrome congénito del virus del Zika.
¶ Se desconoce la duración de detección del ARN del virus del Zika en mujeres embarazadas después de una infección. Los datos preliminares sugieren que los resultados de las pruebas NAT pueden seguir siendo positivos en algunas mujeres embarazadas durante varias semanas después de la aparición de los síntomas. Los anticuerpos IgM del virus del Zika son más propensos a ser detectados dentro de las 12 semanas posteriores a la infección; no obstante, los anticuerpos IgM pueden ser detectados durante meses después de la infección, lo que limita la capacidad para determinar si la infección ocurrió antes o durante el embarazo actual.
** Se recomiendan las pruebas de detección de anticuerpo IgM del virus del dengue para mujeres embarazadas sintomáticas. Para la interpretación en laboratorio ante la presencia de resultados de IgM del virus del dengue, consulte https://www.cdc.gov/dengue/clinicallab/laboratory.html.
;††; Los resultados no negativos incluyen "positivo", "equívoco", "presunto positivo" o "posible positivo". Estos son ejemplos de interpretaciones de pruebas que podrían acompañar a los resultados de las pruebas; la terminología de serología no negativa varía por prueba. Para obtener explicaciones de una interpretación en particular, consulte las instrucciones de uso de la prueba específica realizada. Se puede encontrar información sobre cada prueba en https://www.fda.gov/MedicalDevices/Safety/EmergencySituations/ucm161496.htm#zika bajo la pestaña "Labeling" para la prueba correspondiente.
§§ En la actualidad, no se recomienda realizar confirmaciones de rutina mediante PRNT en aquellas personas que viven en Puerto Rico. Para la interpretación en laboratorios ante la falta de la prueba PRNT, consulte https://www.cdc.gov/zika/pdfs/lab-table.pdf.
¶¶ A pesar de la especificidad alta de las pruebas NAT, se han reportado resultados falsos positivos. Si los resultados en las pruebas NAT en especímenes de suero y orina son positivos, independientemente de los resultados de las pruebas de anticuerpos IgM, deberían interpretarse como evidencia de una infección aguda por el virus del Zika. Si cualquiera de los especímenes de suero u orina arroja un resultado positivo en las pruebas NAT conjuntamente con un resultado positivo en las pruebas de IgM del virus del Zika, dichos resultados deberían interpretarse como evidencia de una infección aguda por el virus del Zika. Si los resultados de las pruebas NAT son positivos solo en suero u orina mientras que los resultados de las pruebas de IgM son negativos, se deberían repetir las pruebas en los especímenes que dieron positivo en las pruebas NAT originales. Si el resultado de la prueba NAT repetida es positivo, debería interpretarse como evidencia de una infección aguda por el virus del Zika. Si los resultados de las pruebas NAT repetidas son negativos, los resultados se consideran indeterminados y los proveedores de atención médica deberían repetir las pruebas de anticuerpos IgM del virus del Zika en un espécimen de suero tomado ≥2 semanas posteriores a la aparición de los síntomas. Si las pruebas de anticuerpos IgM subsiguientes arrojan resultados positivos, se debería interpretar como evidencia de una infección aguda por el virus del Zika, pero si los resultados son negativos, debería interpretarse como falta de evidencia de infección por el virus del Zika.
*** Una posible exposición al virus del Zika incluye el hecho de vivir en un área con riesgo de transmisión del virus del Zika o haber viajado allí (https://wwwnc.cdc.gov/travel/page/zika-travel-information) durante el embarazo o el período periconcepcional (8 semanas antes de la concepción [6 semanas antes del último período menstrua]) o haber tenido relaciones sexuales sin usar condón durante el embarazo o el período periconcepcional con una pareja que ha viajado a un área con riesgo de transmisión del virus del Zika o vive allí.
††† A los fines de estas directrices, una posible exposición reciente al virus del Zika o infección por flavivirus/virus del Zika se define como una posible exposición o infección durante el embarazo actual o período periconcepcional.
 FIGURA 2. Recomendaciones de pruebas provisionales actualizadas*,†,§ y la interpretación de resultados¶,** para mujeres embarazadas asintomáticas con una posible exposición al virus del Zika††,§§,¶¶ - Estados Unidos (incluidos sus territorios), julio del 2017
FIGURA 2. Recomendaciones de pruebas provisionales actualizadas*,†,§ y la interpretación de resultados¶,** para mujeres embarazadas asintomáticas con una posible exposición al virus del Zika††,§§,¶¶ - Estados Unidos (incluidos sus territorios), julio del 2017
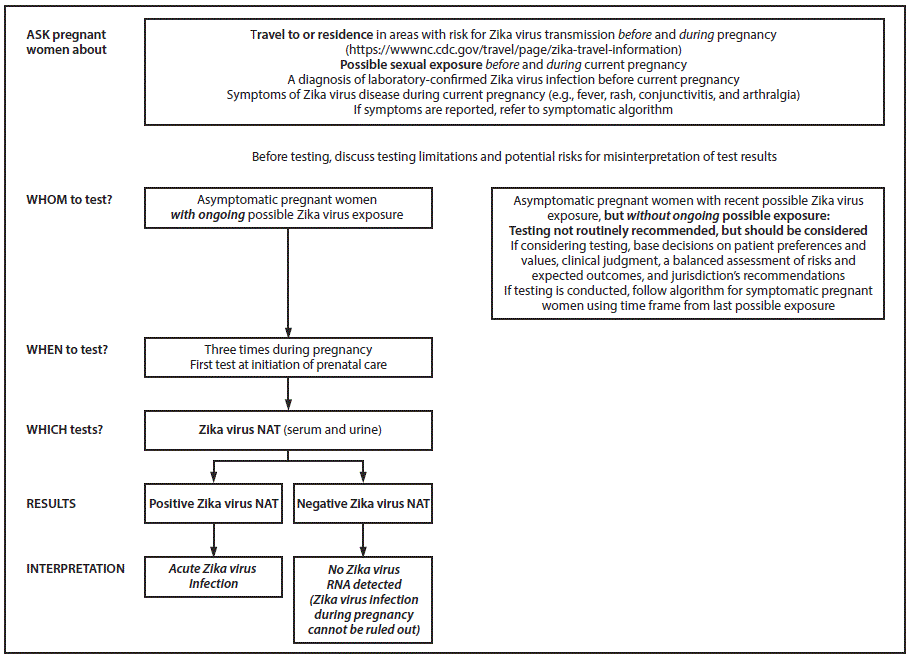
Abreviaturas: IgM = inmunoglobulina M; NAT = prueba de ácido nucleico; PRNT = prueba de neutralización por reducción en placas.
* Preguntar acerca del tipo de exposición al virus del Zika y la duración antes y durante el embarazo actual. La exposición antes del embarazo actual podría limitar la interpretación de los resultados de IgM del virus del Zika; el asesoramiento previo a las pruebas podría ayudar con las decisiones relacionadas con las pruebas.
† No se recomienda la realización de pruebas de rutina del virus del Zika a aquellas mujeres embarazadas con un diagnóstico previo de infección por el virus del Zika confirmado por laboratorio mediante pruebas NAT o pruebas serológicas (resultados positivos/equívocos en la prueba de IgM del virus del Zika o del dengue y resultados de la prueba PRNT ≥10 del virus del Zika y <10 del virus del dengue).
§ Se desconoce el intervalo para las pruebas NAT del virus del Zika durante el embarazo. Los datos preliminares sugieren que los resultados de las pruebas NAT pueden seguir siendo positivos en algunas mujeres embarazadas durante varias semanas después de la infección. A las mujeres sin un diagnóstico previo confirmado por laboratorio del virus del Zika, se les debería ofrecer las pruebas NAT en la primera consulta de cuidado prenatal y si no se detecta el ARN del virus del Zika en los especímenes clínicos, deberían realizarse dos pruebas más durante el transcurso del embarazo coincidiendo con las consultas prenatales. Las proporciones de fetos y bebés con defectos de nacimiento asociados al virus del Zika fueron mayores entre aquellos con infecciones por el virus del Zika durante el primer trimestre y principios del segundo. Por lo tanto, debería considerarse la realización de todas las pruebas NAT durante el primer y segundo trimestre para poder detectar las infecciones en las primeras etapas del embarazo. No obstante, se han asociado resultados adversos a la infección diagnosticada en el tercer trimestre; por consiguiente, podría considerarse realizarse una prueba cada trimestre.
¶ A pesar de la especificidad alta de las pruebas NAT, se han reportado resultados falsos positivos. Si los resultados en las pruebas NAT en especímenes de suero y orina son positivos, deberían interpretarse como infección aguda por el virus del Zika. Si los resultados de las prueban NAT son positivos solo en suero u orina, se deberían repetir las pruebas en los especímenes que dieron positivo en las pruebas NAT originales. Si el resultado de la prueba NAT repetida es positivo, debería interpretarse como evidencia de una infección aguda por el virus del Zika.. Si los resultados de las pruebas NAT repetidas son negativos, los resultados son inconclusos y los proveedores de atención médica deberían realizar las pruebas de anticuerpos IgM en los especímenes que fueron tomados ≥2 semanas posteriores a la primera toma de especímenes. Para la interpretación en laboratorio, consulte https://www.cdc.gov/zika/pdfs/lab-table.pdf.
** Un resultado negativo en la prueba NAT del virus del Zika no descarta una infección durante el embarazo ya que representa un determinado momento. Los niveles de ARN del virus del Zika disminuyen con el paso del tiempo y la duración de la presencia del ARN del virus del Zika en suero y orina después de una infección varía entre las mujeres embarazadas. A pesar de las limitaciones de las pruebas de anticuerpos IgM del virus del Zika (p. ej., la reactividad cruzada con otros flavivirus y detección prolongada durante meses, presenta retos para determinar el momento en que ocurrió la infección), las cuales deberían plantearse como parte del asesoramiento previo a las pruebas, las pacientes deberían optar por realizarse las pruebas de IgM del virus del Zika .
†† Una posible exposición al virus del Zika incluye el hecho de vivir en un área con riesgo de transmisión del virus del Zika o haber viajado allí (https://www.cdc.gov/zika/geo/index.html) durante el embarazo o el período periconcepcional (8 semanas antes de la concepción [6 semanas antes del último período menstrua]) o haber tenido relaciones sexuales sin usar condón durante el embarazo o el período periconcepcional con una pareja que ha viajado a un área con riesgo de transmisión del virus del Zika o vive allí.
§§ Las personas con una posible exposición actual al virus del Zika incluye a aquellas personas que viven en un área con riesgo de transmisión del virus del Zika o viajan allí con frecuencia (es decir, a diario o semanalmente).
¶¶ A los fines de estas directrices, una posible exposición reciente al virus del Zika o infección por flavivirus/virus del Zika se define como una posible exposición o infección durante el embarazo actual o período periconcepcional
 CUADRO. Información clave necesaria para decidir si realizarse las pruebas correspondientes y cómo interpretar los resultados de las pruebas serológicas
CUADRO. Información clave necesaria para decidir si realizarse las pruebas correspondientes y cómo interpretar los resultados de las pruebas serológicas
-
A las mujeres embarazadas con una posible exposición al virus del Zika se les debería preguntar acerca del riesgo de exposición antes y durante el embarazo actual. Los proveedores de atención médica deberían consultar acerca de la presencia de los síntomas de la enfermedad por el virus del Zika (p. ej., fiebre, sarpullido, artralgia y conjuntivitis) y el lugar, duración y tipo de viaje para evaluar el potencial de una mujer para una exposición al virus del Zika y otros flavivirus (p. ej., virus del dengue o del Nilo Occidental).
-
Es importante confirmar si una mujer ha estado expuesta al virus del Zika antes del embarazo actual ya que los anticuerpos de inmunoglobulina M (IgM) del virus del Zika pueden detectarse durante meses después de una infección. Un resultado positivo de IgM del virus del Zika podría indicar la presencia de anticuerpos de una infección previa al actual embarazo, lo que limita la capacidad para distinguir entre una infección que ocurrió antes del embarazo actual y una que ocurrió durante el embarazo actual.
-
Es importante confirmar si una mujer ha estado expuesta a otros flavivirus que no fueran virus del Zika antes del embarazo actual ya que un resultado positivo de la prueba de IgM podría surgir de la reactividad cruzada de una exposición previa a un flavivirus.
-
Los proveedores de atención médica y consejeros deberían brindar un asesoramiento adecuado previo a las pruebas para tomar decisiones bien fundadas a la hora de realizarse o no una prueba; los resultados de las pruebas del virus del Zika deberían interpretarse dentro del contexto de las limitaciones conocidas.
-
Un resultado negativo de la prueba de IgM del virus del Zika, si se realiza durante el período recomendado, en caso de un resultado negativo en la prueba de ácido nucleico (NAT) del virus del Zika, reafirma de algún modo la ausencia de infección por el virus del Zika durante el embarazo actual. No obstante, un resultado negativo de la prueba de IgM del virus del Zika debería interpretarse dentro del contexto de las limitaciones de la prueba.
-
Cuando se recomienda la realización de la prueba de neutralización por reducción en placas (PRNT) y se realiza durante el período recomendado, un resultado negativo en la PRNT en caso de un resultado negativo en la prueba NAT indica que no hay evidencia de laboratorio de infección por el virus del Zika.
 TABLA 2. Directrices provisionales para la realización de pruebas del virus del Zika* de tejidos placentarios, fetales o de la autopsia del bebé embebidos en parafina y fijados en formol† para embarazos completos con una posible exposición al virus del Zika§ durante el embarazo¶ - Estados Unidos (incluidos los territorios estadounidenses), julio del 2017
TABLA 2. Directrices provisionales para la realización de pruebas del virus del Zika* de tejidos placentarios, fetales o de la autopsia del bebé embebidos en parafina y fijados en formol† para embarazos completos con una posible exposición al virus del Zika§ durante el embarazo¶ - Estados Unidos (incluidos los territorios estadounidenses), julio del 2017
| Resultado en el embarazo | Resultados de pruebas del virus del Zika de la madre en especímenes clínicos que no son tejidos (p. ej., suero, orina) | ||||
|---|---|---|---|---|---|
| Infección aguda por el virus del Zika** | Infección por el virus del Zika; no puede determinarse el momento en que ocurrió la infección†† | Infección por flavivirus; no puede determinarse el momento en que ocurrió la infección | >;12 semanas posteriores a la aparición de los síntomas o exposición,§§ con IgM negativo del virus del Zika en la madre o sin pruebas realizadas en la madre | Sin evidencia de infección por el virus del Zika¶¶ | |
| Pruebas del tejido placentario | |||||
| Nacidos vivos, posibles defectos de nacimiento asociados al virus del Zika*** | No indicada††† | Debería considerarse para colaborar con el diagnóstico materno | No indicada††† | ||
| Nacidos vivos, sin defectos de nacimiento asociados al virus del Zika aparentes al nacer | No indicada | Podría considerarse para colaborar con el diagnóstico materno en cada caso particular y según cada jurisdicción. No se recomienda como prueba de rutina para mujeres asintomáticas con una posible exposición al virus del Zika pero sin una posible exposición actual | No indicada | ||
| Pruebas de tejidos placentarios y fetales | |||||
| Pérdida del embarazo, posibles defectos de nacimiento asociados al virus del Zika | Podría considerarse para colaborar con el diagnóstico fetal | Podría considerarse para colaborar con el diagnóstico materno y fetal | No indicada††† | ||
| Pérdida de embarazo, sin defectos de nacimiento asociados al virus del Zika aparentes | Podría considerarse para colaborar con el diagnóstico fetal | Podría considerarse para colaborar con el diagnóstico materno y fetal | No indicada††† | ||
| Pruebas de tejidos placentarios y de la autopsia del bebé | |||||
| Muerte del bebé después de haber nacido con vida | Debería considerarse para colaborar con el diagnóstico del bebé | Debería considerarse para colaborar con el diagnóstico materno y del bebé | No indicada††† | ||
;Abreviaturas;: IHC = inmunohistoquímica; NAT = prueba de ácido nucleico; RT-PCR = reacción en cadena de la polimerasa con transcriptasa inversa.
* Las pruebas del virus del Zika en especímenes de tejidos embebidos en parafina y fijados en formol se realizan en la División de Patología de Enfermedades Infecciosas (IDPB) de los CDC e incluye la RT-PCR del virus del Zika en tejidos placentarios y fetales/de bebés. La IHC del virus del Zika puede realizarse en tejidos placentarios en el segundo trimestre, en tejidos fetales de cualquier edad gestacional y en tejidos de la autopsia del bebé.
† Los tejidos placentarios incluyen disco placentario, cordón umbilical y membranas fetales. El ARN del virus del Zika puede ser focal dentro de los tejidos placentarios y se recomienda la realización de pruebas de tres secciones de la placenta, una sección del cordón umbilical y una sección de membrana fetal (https://www.cdc.gov/zika/laboratories/test-specimens-tissues.html). En el caso de pérdidas de embarazos y muertes de bebés, es preferible que se envíen muestras de tejidos placentarios además de tejidos fetales y de la autopsia del bebé, siempre y cuando estén disponibles, de lo contrario no se descarta la posibilidad de realizar pruebas a la placenta.
§ Una posible exposición al virus del Zika incluye el hecho de vivir en un área con riesgo de transmisión del virus del Zika o haber viajado allí (https://www.cdc.gov/zika/geo/index.html) durante el embarazo o el período periconcepcional (8 semanas antes de la concepción [6 semanas antes del último período menstrua]) o haber tenido relaciones sexuales sin usar condón durante el embarazo o el período periconcepcional con una pareja que ha viajado a un área con riesgo de transmisión del virus del Zika o vive allí.
¶ Las pruebas del virus del Zika no están recomendadas como pruebas de rutina para mujeres embarazadas asintomáticas con una posible exposición reciente al virus del Zika pero sin una exposición actual ni para aquellas cuyo feto o bebé no tiene defectos congénitos asociados al virus del Zika.
** En caso de una infección aguda por el virus de Zika confirmada en la madre o una infección congénita por el virus del Zika confirmada en el bebé (p. ej., una prueba NAT con resultado positivo), no se recomienda la realización de pruebas de tejido placentario de bebés nacidos vivos. Actualmente, las pruebas a la placenta no proporcionan información de diagnóstico adicional en caso de diagnóstico de infección aguda o congénita por el virus del Zika en la madre o el bebé, respectivamente.
†† En el caso de las mujeres sin una posible exposición al virus del Zika antes del embarazo actual, un resultado positivo de la prueba de IgM probablemente represente una infección aguda por el virus del Zika y no se recomienda la realización de pruebas de tejido placentario.
§§ Toda o parte de una posible exposición materna al virus del Zika o la aparición de los síntomas ocurrió >;12 semanas antes de que se tomen los especímenes de suero materno.
;¶¶; Incluye a mujeres embarazadas con resultados negativos de las pruebas NAT del virus del Zika y resultados negativos de las pruebas de IgM del virus del Zika ≤12 semanas después de la aparición de los síntomas o exposición.
*** Los posibles defectos de nacimiento asociados al virus del Zika que concuerdan con la definición de casos de vigilancia de los CDC son los siguientes: anormalidades cerebrales y/o microcefalia, calcificaciones intracraneales, ventriculomegalia, defectos del tubo neural y otras malformaciones cerebrales tempranas, anormalidades oculares u otras consecuencias de la disfunción del sistema nervioso central incluidas la artrogriposis (contracturas de las articulaciones), displasia congénita de cadera y sordera congénita (https://www.cdc.gov/zika/geo/pregnancy-outcomes.html). En todos los casos, los fetos o bebés con posibles defectos congénitos asociados al virus del Zika también deberían ser evaluados para detectar etiologías de anomalías congénitas.
††† Podría considerarse la realización de pruebas según cada caso en particular. Consultar a los CDC para preguntas relacionadas con casos específicos en https://www.cdc.gov/zika/laboratories/test-specimens-tissues.html.
Citación sugerida para este artículo: Oduyebo T, Polen KD, Walke HT, et al. Actualización: Directrices provisionales para los proveedores de atención médica que atienden a mujeres embarazadas con posible exposición al virus del Zika, Estados Unidos (incluidos sus territorios), julio del 2017. Informe Semanal de Morbilidad y Mortalidad (MMWR) 2017;66:781-793. DOI: http://dx.doi.org/10.16/mmwr.mm6629e1.
El uso de nombres de marcas y fuentes comerciales se utiliza solamente para efectos de identificación y no constituye aval alguno por parte del Departamento de Salud y Servicios Humanos de los EE. UU.
Las referencias de sitios en Internet que no son de los CDC se ofrecen como un servicio a los lectores del MMWR y no constituyen ni implican el aval de estas organizaciones o sus programas por parte de los CDC o del Departamento de Salud y Servicios Humanos de los EE. UU. Los CDC no son responsables por el contenido de las páginas de estos sitios. Las direcciones URL enumeradas en el MMWR estaban actualizadas hasta la fecha de la publicación.
Todas las versiones HTML de los artículos del MMWR son generadas de pruebas finales a través de procesos automatizados. Esta conversión podría resultar en la traducción de caracteres o errores de formato en la versión HTML. Los usuarios deben remitirse a la versión en PDF (https://www.cdc.gov/mmwr) o a la copia original en papel del MMWR para obtener versiones para imprimir del texto, las cifras y las tablas oficiales.
Las preguntas o mensajes con respecto a errores en el formato deben dirigirse a mmwrq@cdc.gov.
Ayuda con los formatos de archivos:
¿Cómo se visualizan los diferentes formatos de archivos (PDF, DOC, PPT, MPEG) en este sitio?- Esta página fue revisada el 27 de julio del 2017
- Esta página fue modificada el 27 de julio del 2017
- Fuente del contenido:


 CompartirCompartir
CompartirCompartir